Dentro l’hospice, il centro per malati terminali infettivi dell’Ospedale Sacco
A chiunque, giovane o anziano, venga ammesso in questo reparto, è stata data un’aspettativa di vita massima di tre mesi.
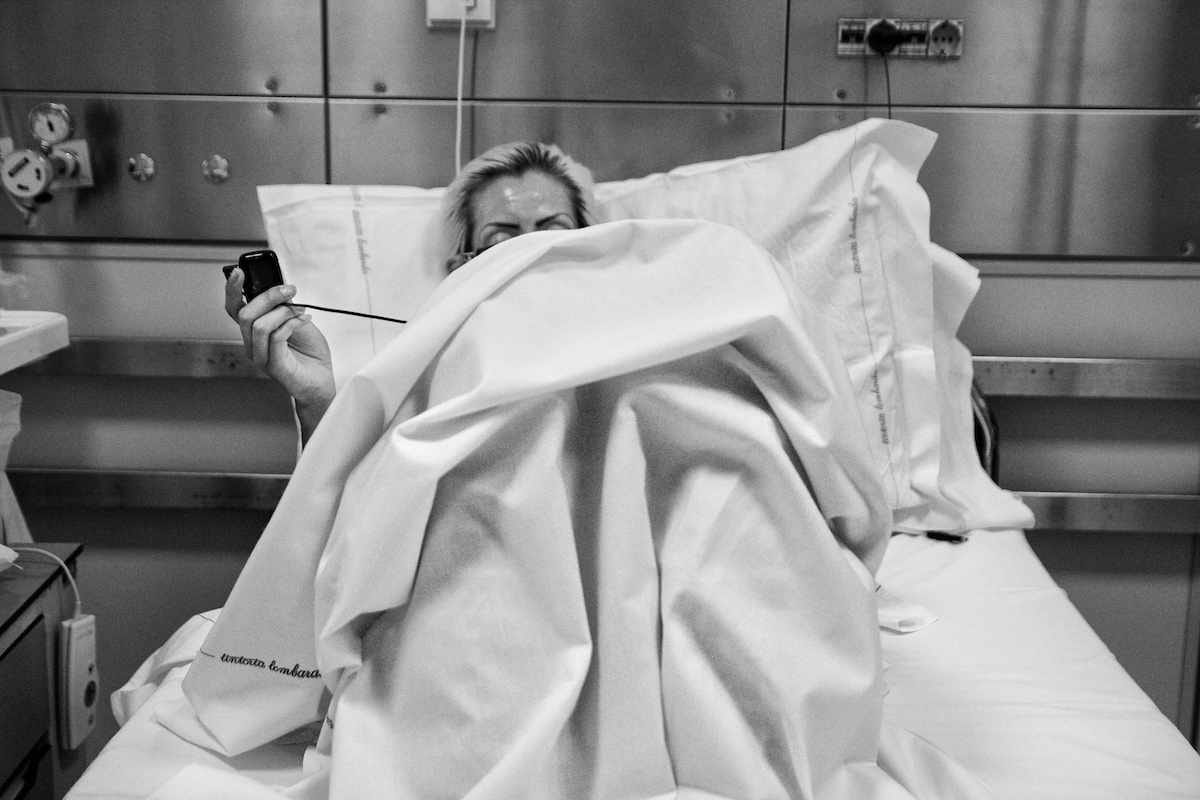
foto di Massimo Di Nonno
L’interno dell’hospice dell’ospedale Luigi Sacco di Milano è giallo. Giallo come il sole, giallo come la gioia. È un microcosmo di dieci camere silenziose, lontano dai ritmi della città. Non c’è dramma, disperazione e rassegnazione in questo colore, anche se può solo stemperarle e non lenirle tra le stanze e i cuori di chi lo abita.
A chiunque, giovane o anziano, venga ammesso in questo reparto, è stata data un’aspettativa di vita massima di tre mesi.
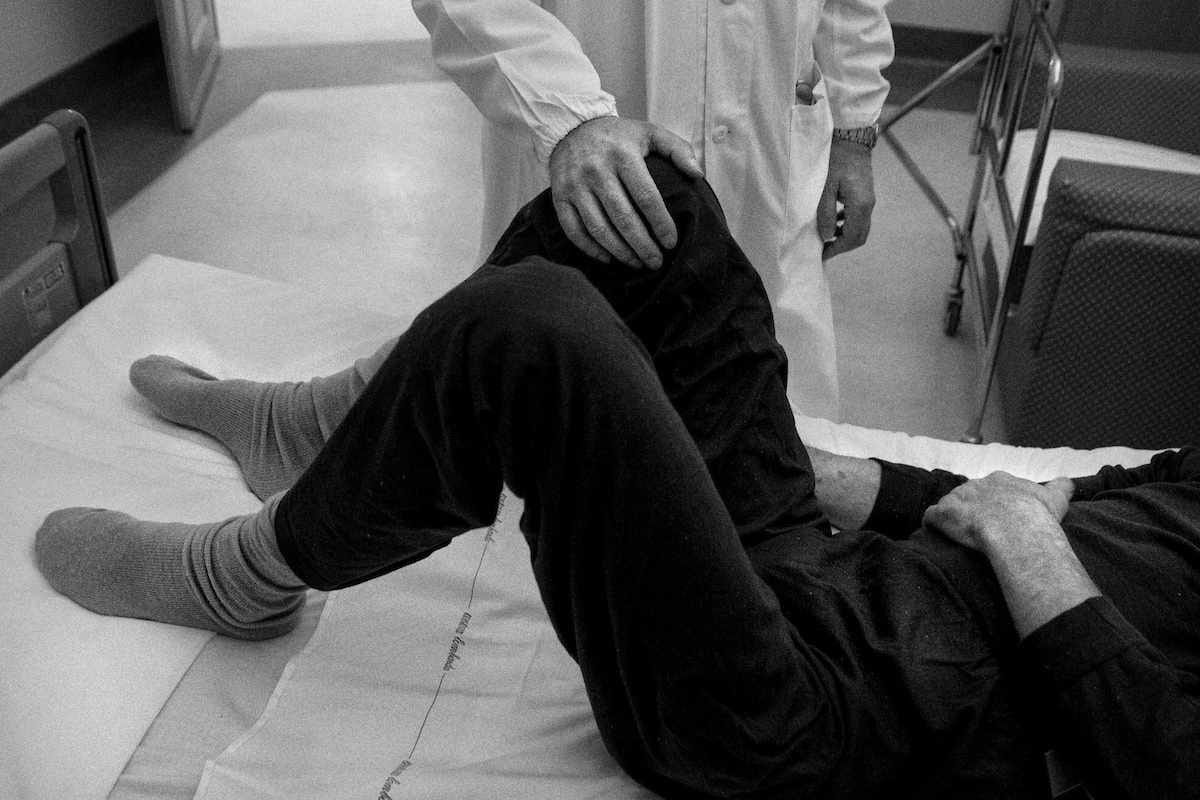
Un’équipe di professionisti, tra medici, psicologici e infermieri fa sì che non venga trascurato alcun dettaglio nella somministrazione delle cure palliative: un alleggerimento farmacologico alle sofferenze fisiche e mentali della malattia terminale.
Sandro lavora all’interno dell’hospice come infermiere da circa 15 anni. Dallo sguardo, dalla voce e dai movimenti controllati del corpo trasmette sicurezza e serenità. È abituato a farlo con i suoi pazienti: anche solo un tentennamento, un’incertezza in una semplice operazione di routine, nell’hospice risulterebbe amplificata e andrebbe ad alimentare il senso di insicurezza del malato.
“Il pensiero ricorrente dei pazienti terminali è la paura della morte, di abbandonare parenti e amici, di lasciare le cose in sospeso da un momento all’altro – spiega Sandro —. Ciò che è stato un tabù prima di entrare nell’hospice, qui diventa un’ossessione che veste i panni del senso di colpa».
L’hospice di Sandro è stato inserito nel 2005 all’interno del Dipartimento Malattie Infettive dell’ospedale Sacco ed è tutt’oggi l’unica struttura pubblica italiana che offre cure palliative anche a pazienti terminali infettivi.
“Il senso di colpa nei confronti della propria condotta di vita colpisce in particolar modo coloro che hanno contratto l’Hiv a causa dell’assunzione di droghe iniettive – rivela Sandro –. La maggior parte dei pazienti di questa categoria sono sessantenni sopravvissuti all’ondata di Aids degli anni Settanta e Ottanta grazie alle prime terapie antiretrovirali.”
Nel 1985, infatti, secondo i dati diffusi dell’Istituto Superiore della Sanità, nel 76 per cento dei casi l’origine della sieropositività era legata all’uso di stupefacenti; oggi l’incidenza della droga tra le cause della contrazione del virus è diminuita addirittura al 3,2 per cento. La maggior parte delle nuove diagnosi di Aids in Italia è, infatti, da attribuire a rapporti sessuali non protetti. Anche se, come precisa l’infermiere, “pochi di questi “nuovi” sieropositivi passano dall’hospice del Sacco. Ormai le terapie antiretrovirali in circolazione consentono di vivere una vita lunga e ‘quasi’ normale.”
Tra le malattie infettive terminali seguite all’interno della struttura non c’è solo l’Aids, ma anche la cirrosi, l’epatite C e tutte le sepsi resistenti alle cure antibiotiche.
La maggior parte dei pazienti dell’hospice del Sacco e, più in generale, di quelli italiani, però, presenta patologie oncologiche sulle quali non si può far più nulla dal punto di vista interventistico.
“Le cure palliative, inserite nel nostro Sistema Sanitario Nazionale soltanto nel 1999 – continua Sandro – non accompagnano il malato a morire, ma a vivere gli ultimi istanti di vita nel migliore dei modi. La differenza è sottile, ma fondamentale.” L’hospice, in questo senso, è attrezzato per esaudire, nel limite del possibile, ogni richiesta del paziente. L’équipe dei curanti modifica la propria organizzazione per adattarsi ai suoi ritmi: gli infermieri, per esempio, evitano di svegliare chi dorme, rimandando le cure igieniche e le terapie non essenziali. La camera può essere personalizzata: c’è chi appende alle pareti quadri a cui è particolarmente affezionato, chi si porta da casa la radio o il decoder per seguire il campionato di calcio, chi addirittura decide di accudire animali domestici, come cani, gatti e pappagalli. “La ‘pet therapy’ rappresenta un grande sostegno per i malati terminali e per le famiglie – spiega Sandro –. Spesso, infatti, si confonde con gli ultimi ricordi piacevoli e gli ultimi sorrisi delle persone care.”
La famiglia stessa può trasferirsi all’interno della camera, dormire e mangiare con lui, seguendo i ritmi del reparto. “Non dimenticherò mai l’esperienza che ho avuto con un ragazzo appena diciottenne, all’inizio della mia carriera – racconta Sandro.
Gli era stato diagnosticato un grave tumore cerebrale, incurabile. Condividevo con lui l’amore per l’Inter: la delusione il lunedì dopo una sconfitta, l’esaltazione dopo una vittoria. Parlavamo di donne, delle ragazzine che fino a poco prima che entrasse nell’hospice gli erano ronzate attorno. Ogni volta che varcavo la soglia della sua stanza e vedevo la rabbia e la consapevolezza nello sguardo del padre e della madre, onnipresenti nella sua stanza, ripromettevo a me stesso di non affezionarmi troppo a lui, ma era impossibile. Era entrato nella mia vita all’improvviso e una parte di me non voleva credere a ciò che gli stava accadendo. Se ne è andato in meno di tre mesi. Ricordo ancora le urla e i pugni del padre sul suo letto: nessun genitore dovrebbe vedere morire il proprio figlio. In quell’occasione ho imparato che con qualsiasi paziente e la relativa famiglia bisogna avere il giusto distacco: una corretta dose di freddezza è fondamentale se vuoi sopravvivere in questo lavoro.”
L’approccio di un infermiere di un hospice ruota anche attorno alla chiarezza e alla trasparenza comunicativa. “La nostra missione principale è ‘mai mentire’ – continua l’infermiere –. Può capitare, infatti, che il malato non sia pienamente a conoscenza della propria diagnosi terminale e i familiari non se la sentano di dirgli la verità. Io le chiamo ‘bugie bianche.’ Così molto spesso mi vengono rivolte domande come: ‘Sto morendo?’ o ‘Quando morirò?’. Mentire in questi casi, oltre che deontologicamente scorretto, costerebbe fatica ai parenti: dovrebbero, infatti, ricordarsi tutto quello che dicono per non creare confusione nella mente del paziente. Di solito in queste situazioni per non alterare l’equilibrio familiare decido di rispondere con un’altra domanda: ‘Cosa ti porta a chiedermi questo?’. Il più delle volte la conversazione termina, forse per la paura di approfondire la verità. Spetta, infatti, al medico, se richiesto, spiegare nel dettaglio al paziente la situazione clinica.”

Dall’accoglienza fino al momento della sedazione profonda definitiva, che non va confusa con la volontaria interruzione delle terapie, per i pazienti più anziani Sandro è qualcuno che viene da un mondo al di fuori della malattia, un volto familiare, ma non abbastanza per aver ascoltato troppe volte le stesse storie, una persona che vuole sapere dov’è il dolore ma a cui non serve spiegare tutto. Per Sandro, d’altro canto, è un privilegio avere il permesso di far parte della loro vita nel momento più insopportabile e più vulnerabile. “Entrare nelle loro camere ogni giorno, riprendere i discorsi lasciati in sospeso, condividere con loro le passioni e cercare di risolvere, per quanto mi è concesso, i problemi con i parenti, mi permette di mettere a fuoco la mia vita. Immedesimandomi ogni giorno nei miei pazienti, tutto prende la giusta dimensione: avendo a che fare con la morte ho imparato a non averne paura.”




